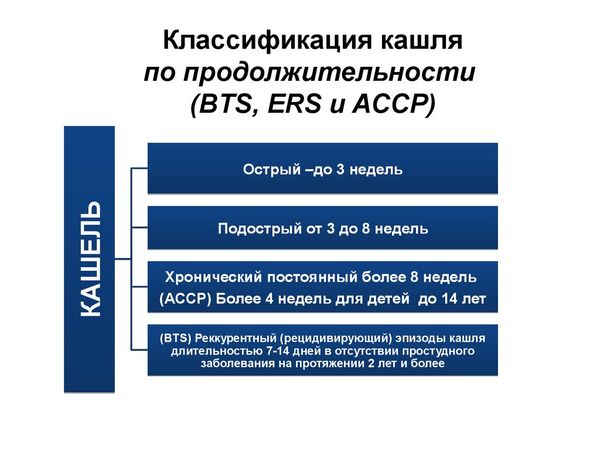
Что делать, если у ребенка не проходит кашель очень долго — неделю, две, месяц? Почему так происходит и чем лечить, если кашель влажный или сухой, или с мокротой — на сайте supermams.ru даны самые эффективные средства от затяжного детского кашля.
- Почему долго не проходит кашель у ребенка
- У ребенка не проходит кашель без температуры
- Сухой кашель у ребенка затянулся и не проходит - что делать
- Почему не проходит кашель с мокротой (влажный)
- Кашель не проходит неделю у ребенка
- Если кашель не проходит 2 недели
- Что делать, если кашель не проходит месяц и более?
- Чем лечить, если не проходит кашель у ребенка
- Эффективные средства
Почему долго не проходит кашель у ребенка
Затяжной кашель после болезни может быть как естественным физиологическим процессом, так и сигнализировать о патологических процессах в организме малыша, которые необходимо вовремя выявить и пролечить.
Затяжной кашель может скрывать под собой достаточно серьезные патологии, и при неправильном лечении может быть упущено драгоценное время. Кроме того, затяжной кашель, особенно сухой, изматывает еще не совершенную нервную систему ребенка.

Как отличить остаточный кашель
Нормальный остаточный кашель характеризуется следующими признаками:
- Кашель появляется в утренние часы, сразу после пробуждения, и практически не беспокоит в течении дня.
- Неглубокий кашель, без отхаркивания мокроты.
- Отсутствуют признаки инфекции — высокая температура, отхождение мокроты, вялость и т.д.
- После окончания лечения основной болезни кашель становится редким и менее выраженным.
Таким образом, восстанавливаясь, иммунитет самостоятельно подавляет кашель, и применять лекарственных препаратов нет необходимости. Если по подозрению родителя затяжной кашель у ребенка является патологическим, необходимо незамедлительно обратиться к педиатру для установления причины и выбора плана лечения.
После ОРВИ
В норме, при ОРВИ и ОРЗ кашель проходит в течении 4-5 дней после появления. В начале заболевания кашель сухой, через 1-2 дня он становится влажным (продуктивным); если вскоре кашель не прекращается, или становится выраженнее, это может говорить о развитии осложнения.
Если затяжной кашель не проходит у ребенка через 2 недели — необходимо проконсультироваться с врачом. Иногда причиной затяжного кашля становится длительный прием муколитических (разжижающих мокроту) препаратов — после того, как мокрота начинает легко отходить, препараты стоит замещать обильным питьем.
Длительность остаточного кашля зависит от некоторых факторов:
- тип кашля — влажный или сухой. Сухой остаточный кашель без отхаркивания проходит быстрее, так как при влажном кашле необходимо примерно вдвое больше сил, чтобы вывести скопившуюся за время ОРВИ мокроту.
- тяжесть перенесенной болезни,
- было ли присоединение вторичной вирусной или бактериальной инфекции;
- состояние иммунной системы ребенка — сильный или слабый иммунитет.
При отсутствии сопутствующего лечения, кашель может сохранятся до 5-6 месяцев.
Остаточный кашель после бронхита
Довольно частое явление у детей после перенесенного бронхита. Слизистая оболочка бронхов у детей восстанавливается гораздо дольше, чем у взрослых. По этим причинам кашель может сохраняться еще некоторое время после окончания лечения с положительным результатом. Может сохраняться на протяжении 10-14 дней, а в некоторых случаях вплоть и до 1 месяца.
Бытует ошибочное мнение, что остаточный кашель после бронхита — это результат применения антибиотиков. Однако антибиотики не оказывают на кашель никакого действия, более того, лечение бронхита без таких препаратов проходит дольше и труднее.
Если при этом ребенка не беспокоят другие тревожные симптомы, он хорошо себя чувствует — поводов для беспокойства нет. Обратить внимание следует при появлении следующих симптомов при остаточном сухом или влажном кашле:
- боль в горле или за грудиной;
- периодическая или постоянная повышенная температура тела;
- присутствие хрипов при дыхании;
- отсутствие аппетита, снижение активности, ухудшение общего самочувствия.
Все это может указывать на развитие патологических процессов в легких, вплоть до воспаления, и требует немедленной диагностики.

У ребенка не проходит кашель без температуры
Прежде всего, нужно провести всестороннюю диагностику. Этим вопросом занимается пульмонолог, но вполне возможно, что потребуется консультация таких врачей, как отоларинголог и аллерголог. Основные мероприятия при диагностике:
- бронхоскопия, при которой исследуется состояние дыхательной системы;
- рентгенография – сканирует лёгкие;
- диагностика с использование магнитно-резонансного и компьютерного томографа, которая даёт полную картину патологии;
- лабораторные анализы крови – общий и биохимический позволяют выявить уровень лейкоцитов, эритроцитов;
- делается тестирование на туберкулёз;
- исследуется мокрота на выявление болезнетворных микроорганизмов.
- Также проводится аллергическая и провокационная (стрессовая) проба.
Чем лечить затяжной кашель у ребенка? Для устранения непрекращающегося симптома сначала нужно установить причину возникновения, а уже потом подбирать соответствующую терапию.
АЛЛЕРГИЯ И БРОНХИАЛЬНАЯ АСТМА
Непроходящий дискомфорт в горле может быть проявлением аллергии, которая, в свою очередь, является симптомом обострения или развития бронхиальной астмы. Аллергическое покашливание носит приступообразный характер. Обычно появляется ночью, когда малыш принимает горизонтальное положение. Состояние сопровождается удушьем, першением в горле, слезотечением, выделением небольшого количества мокроты.

ИНФЕКЦИИ И ВОСПАЛЕНИЕ ОРГАНОВ ДЫХАНИЯ
Помимо пневмонии и бронхита, сухой и влажный кашель у ребенка может вызвать паразитарная инфекция. Глисты обитают не только в кишечнике, они могут поражать легкие и даже слизистую гортани. Личинки, передвигаясь по стенкам дыхательных органов, действуют как раздражитель. У ребенка появляется сильный сухой или с обильным выделением мокроты кашель. Таким образом организм пытается очистить дыхательные пути от червей.
Если лечение долгое время отсутствует, снижается сопротивляемость детского организма к болезнетворным бактериям и вирусам. У малыша воспаляется слизистая органов дыхания, появляется насморк, повышается температура тела. Покашливание становится влажным.
МУКОВИСЦИДОЗ
Ситуация, когда ребенок кашляет 2 месяца, должна насторожить родителей, особенно если в анамнезе присутствует такой диагноз, как муковисцидоз. Другое название заболевания – кистозный фиброз. Эта системная наследственная патология спровоцирована мутацией гена, отвечающего за работу экзокринных желез, которые вырабатывают слизь. При муковисцидозе нарушается работа печени, поджелудочной железы, кишечника и легких.
Выделяемый железами секрет становится густым и вязким. Его скопление в просветах бронхов и легких приводит к появлению кист. Патологические новообразования представляют собой полости, заполненные воздухом или жидкостью. Симптомы наследственного заболевания могут проявляться у ребенка сразу после рождения частым покашливанием, свистящим хрипом, неправильной формой грудной клетки, нехваткой кислорода и т. д.
ТУБЕРКУЛЕЗ
Если сухой изнуряющий кашель 3 недели, но температуры нет, это может быть признаком туберкулеза. Заболевание вызывает палочка Коха. Начальная стадия инфекционной болезни часто протекает практически бессимптомно. Больного тревожит сухое надрывное покашливание, на фоне которого появляется боль в области легких. Температура может быть как нормальной (36.6°C), так и слегка пониженной (35.5°C) или субфебрильной (37.5°C).
БРОНХОЭКТАТИЧЕСКАЯ БОЛЕЗНЬ
Состояние, при котором у ребенка не проходит кашель с мокротой, может спровоцировать деформирование бронхов. Бронхоэктатическая болезнь бывает врожденной и приобретенной. Заболевание поражает людей чаще всего в детском возрасте, преимущественно мальчиков. Приобретенная (врожденная) патология может быть результатом туберкулеза/абсцесса легких или хронического бронхита.
Признаком бронхоэктатической болезни является покашливание с гнойной мокротой, которая отходит после ночного сна. Патология обостряется весной и осенью. Покашливание с мокротой может сопровождаться повышением температуры тела и бессилием. При прослушивании в области легких наблюдаются влажные разной громкости хрипы, которые временно стихают после отхаркивания слизи.
ЗЛОКАЧЕСТВЕННЫЕ И ДОБРОКАЧЕСТВЕННЫЕ ОПУХОЛИ ГРУДНОЙ КЛЕТКИ
Если покашливание длится у ребенка больше месяца, нужно обследовать его грудную клетку на наличие злокачественных и доброкачественных новообразований. Опухоль в области грудной клетки на ранней стадии никак себя не проявляет. Увеличившись в размере, она начинает теснить соседние органы, в результате у больного появляется хронический сухой кашель. Его голос становится сиплым. Во время дыхания слышны свистящие звуки.
Непроходящий кашель, особенно при отсутствии дополнительных симптомов (насморка, повышенной температуры тела), нельзя оставлять без внимания. Такое состояние может указывать на серьезные патологические процессы в организме.
Подобные же симптомы наблюдаются при бронхиальной астме. Но в данном случае человек ощущает боль в груди как при вдохе, так и при выдохе.
ДРУГИЕ ПРИЧИНЫ
Продолжительный сильный кашель у ребенка может вызвать проблема с нервами. В результате нервного напряжения в бронхах возникает спазм, приводящий к кашлю. Приступы никогда не беспокоят ребенка ночью. В группу риска входят гиперактивные дети старше 3-летнего возраста и подростки. В период полового созревания позывы к кашлю появляются чаще, но со временем исчезают.
Рекомендации и советы:
- Достаточное употребление жидкости ребенком. Влага способствует разжижению слизи в дыхательных путях, что ускоряет выздоровление;
- Минимизация контакта с аллергенами. Если ребенок страдает от гиперчувствительности к пыльце, отдельным фруктам или продуктам, нужно исключить взаимодействие с ними;
- Увлажнение воздуха. Сухость в помещении на фоне запыленности – провоцирующий фактор, вызывающий рефлекторное сокращение бронхов даже у здоровых взрослых людей;
- Регулярное обследование у врача. Длительное сохранение соответствующей патологии – повод пройти комплексное обследование респираторной системы;
- Использование отвлекающих процедур – контрастный душ, парка ног и тому подобное.
Среди медикаментозных препаратов используют три группы средств:
- Муколитические медикаменты. Механизм действия базируется на разжижении мокроты. Примеры – Амбробене, Гербион, АЦЦ;
- Отхаркивающие средства. Препараты стимулируют работу эпителия, ускоряя отхождение мокроты. Примеры – Лазолван, Амброгексал, Бромгексин;
- Противокашлевые. Лекарства влияют на центральную нервную систему, угнетая соответствующий рефлекс. Примеры – Коделак, Синекод, Тусидил.
Наибольшую популярность обрели комбинированные средства, которые одновременно совмещают муколитическое и отхаркивающее воздействие. Подбор соответствующих медикаментов и доз проводится в индивидуальном порядке.
Народные средства:
- Молоко с медом. Теплый напиток рекомендуется пить перед сном. Проблема будет проходить за счет прогревающего воздействия и дополнительного успокаивания рецепторов слизистой оболочки дыхательных путей;
- Горчичники. Суть методики заключается в локальном прогревании дыхательных путей ребенка с увеличением кровоснабжения.
Сухой кашель у ребенка затянулся и не проходит — что делать
Заболевания, на фоне которых сухой кашель у ребенка может затягиваться:
- коклюш;
- ларинготрахеит (ложный круп);
- вирусный фарингит;
- бронхиальная астма;
- другие патологии.
Понять, что кашель – результат аллергической реакции, можно по тому, что он сухой, возникает, обычно в утреннее время, а также, вечером и ночью. Сопутствующими признаками являются насморк, крапивница – сыпь в виде мелких пузырьков, либо покраснения кожи в виде узелков.
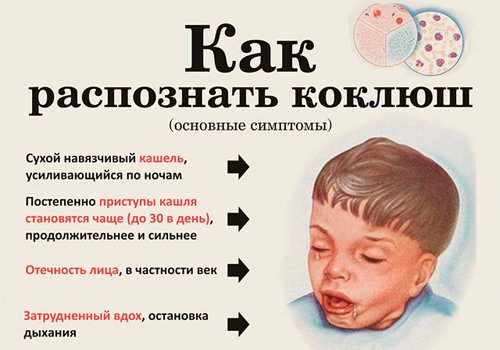
Коклюш – бактериальное заболевание, характеризующееся прогрессированием сухого, надрывного, изнуряющего кашля. Возбудитель влияет на соответствующий центр в головном мозге ребенка, что сопровождается возникновением симптома при малейших раздражителях (изменение температуры воздуха, резкий звук или свет). Для коррекции состояния требуется применение препаратов центрального действия (кодеин, бутамират, глауцин) по назначению врача.

Ларинготрахеит – еще одна потенциальная причина соответствующей проблемы. Болезнь протекает на фоне отека слизистой оболочки с последующим стенозом (сужением просвета) верхних дыхательных путей. Патология относится к опасным и требует госпитализации ребенка.
Отек прогрессирует на фоне локального воспалительного процесса или аллергической реакции. Кашель сухой, лающий, возникает эпизодически, часто ночью или под утро.
Длительный кашель у ребенка на фоне бронхиальной астмы характеризуется приступообразностью. Эпизоды затруднения дыхания связаны с влиянием аллергического компонента. Прогрессирует спазм бронхов с дополнительным образованием густой слизи.

Ребенку трудно выдохнуть, симптом сухой и малопродуктивный. Оптимальным выходом из сложившейся ситуации является прием средств, расширяющих бронхи (сальбутамол). Указанная группа препаратов эффективна для купирования приступа астмы. Комплексное лечение предусматривает индивидуальный подбор терапевтической программы.
Глисты – малораспространенная причина, объясняющая, почему у ребенка не проходит сухой кашель. Аскаридоз – болезнь, которая сопровождается развитием возбудителя в теле пациента. Одна из фаз соответствующего процесса проходит в легких, вызывая приступы кашля. Своевременное выявление аскарид способствует устранению симптома.
Туберкулез, микоплазмоз, онкологическая патология – потенциальные причины возникновения затяжного кашля, которые также нужно учитывать.
Сухой кашель без насморка и температуры отлично лечится с помощью паровых ингаляций. Обычно используют картошку, сваренную в мундире. Дышат 15 минут, склонившись над кастрюлей и накрывшись сверху одеялом, чтобы пар не выходил.
- Для смягчения кашля используются отвары из яблок.
- Хорошо помогает сок свежей капусты с добавлением сахара.
- Приносит облегчение и брусничный сок, в который добавляют мед или сахар. Он способствует отхождению мокроты. Принимается в течение дня по одной столовой ложке.
- Если у ребенка долго не проходит кашель по ночам, то чтобы он не донимал, перед сном нужно съедать свежие листья салата. Если их нет под рукой, то можно использовать капусту.
Если у ребенка долго не проходит кашель и насморк, то очень действенным для лечения считается полоскание горла соком свежей свеклы. Стакан жидкости разогревается на водной бане. Полоскание проводится в течение двух минут, потом жидкость проглатывают.
Почему не проходит кашель с мокротой (влажный)
Если у ребенка долго не проходит влажный кашель, тогда необходимо воспользоваться методиками и препаратами для усиления отхождения мокроты.
- Прием муколитических препаратов длится до 7 дней (врач может увеличивать указанный срок). Превышение нормы ведет к гиперсекреции бронхиальных желез, что сопровождается сохранением проблемы;
- Проведение дренажного массажа грудной клетки на фоне приема специализированных медикаментов. Суть методики – механическим путем стимулируется движение ресничек мерцательного эпителия с ускорением очистки бронхов;
- Исключение противокашлевых медикаментов центрального действия. Блокировка соответствующего рефлекса в условиях гиперсекреции слизи ведет к застою мокроты с риском прогрессирования воспаления.
При влажном кашле выделяется мокрота, по которой можно частично определить причину аномалии:
- слизь может иметь зеленоватый оттенок;
- мокрота содержит примесь крови;
- у ребёнка отсутствует аппетит;
- нарушена дыхательная функция – дыхание затруднено, наблюдается одышка, малыш ощущает болезненность в грудной клетке.
При поражении инфекцией, мокрота имеет жёлтый цвет, может неприятно пахнуть, в ней присутствуют гнойные выделения.

Эти симптомы могут указывать на опасные заболевания, такие как туберкулёз в активной форме, воспаление лёгких. Если такой кашель, к тому же, долго не проходит, то нужно срочно показать малыша доктору.
Употребление препаратов по назначению с дополнительным проведением массажа – эффективные меры по стабилизации состояния малыша.
Кашель не проходит неделю у ребенка
Кашель, затянувшийся на неделю — нормальное явление. Чтобы устранить редкий кашель у ребенка без температуры, рекомендуют дополнить лечебные мероприятия коррекцией питания. В диете обязательно должны быть разнообразные овощи и фрукты, но при сухом кашле исключаются цитрусовые, провоцирующие раздражение слизистой. Лучшим питанием станут:
- овсяные каши с жидкой консистенцией;
- пюре из картофеля на сливках или молоке;
- салаты из редьки с яблоками и растительными маслами;
- различные орехи;
- компоты, кисели и морсы.
Смягчит горло кипяченое молоко с маслом. Слишком горячие или холодные блюда запрещены.

Если кашель не проходит 2 недели
Проблема, как вылечить кашель, который 2 недели не проходит, решается путем устранения причины его появления. В схему лечения включаются:
- Антигистамины — ребенку прописывают для снятия отека со слизистой дыхательных путей Супрастин, Тавегил или Зиртек. Противокашлевые препараты Синекод, Интуссин или Глаувент нужны для купирования физиологически не оправданных кашлевых приступов (когда органы дыхания чистые).
- Антибиотики — применяют при воспалении легких, для лечения кашля, который вызвала бактериальная инфекция. Эффективные таблетки Аугментин, Цефтриаксон, Кипферон подавляют жизнедеятельность бактерий, снимают воспаление и отечность со слизистой.
- Гормональные препараты — назначают при закупорке бронхов (обструктивный бронхит). Пульмикорт, Беродуал — эти лекарства используют при сухом кашле для ингаляций. Они устраняют одышку и восстанавливают дыхание.
- Муколитические средства. Чтобы сухой кашель сделать влажным, назначают Тусупрекс, Либексин. При влажном покашливании с трудноотделяемой мокротой прописывают АЦЦ, Лазолван, Проспан.
- Поливитаминные комплексы. Для укрепления иммунитета и повышения сопротивляемости организма бактериям рекомендуются Компливит, Юнивит, Витрум Кидс.
Что делать, если кашель не проходит месяц и более?
Если у ребенка долго не проходит кашель — 3 недели, месяц, при этом предполагается инфекционная природа кашля, то нужно:
- выяснить анамнез заболевания;
- провести физикальное обследование ребенка;
- проконсультироваться с ЛОР-врачом;
- пронаблюдать изменение температуры тела в течение семи дней.
Если кашель не проходит месяц или больше, терапевт или врач-специалист назначит диагностические исследования, делать которые можно, как правило, в поликлинике прикрепления:
- общий анализ крови;
- анализ мокроты при влажном кашле;
- обзорную рентгенограмму органов грудной клетки;
- исследование на коклюш, микоплазменную, хламидийную, респираторно-синцитиальную и аденовирусную инфекции.

Так как дети входят в группу риска по туберкулезу, то по показаниям может быть рекомендована консультация у фтизиатра, который при необходимости назначит дополнительные обследования:
- реакцию Манту и Диаскинтест;
- компьютерную томографию для выявления инфильтративных очагов в легочной ткани.
Чем лечить, если не проходит кашель у ребенка
Если кашель носит остаточный характер, избавиться от него ребёнку можно с помощью простых народных методов, хорошо известных и проверенных:
- использование ингаляции на базе таких растительных компонентов, как: ромашка, цветы липы, зверобой, почки сосны, пихты или ели, шалфей;
- помимо горчичников на спину и грудь, можно применять растирания барсучьим и медвежьим жиром, также подойдёт козье и свиное сало;
- хорошо помогает при кашле тёплое молоко с ложкой соды, сливочного масла и натурального мёда;
- в молоко также добавляют минеральную воду, инжир;
- на основе мёда можно приготовить напиток, добавив в него желтки перепелиных, куриных яиц, немного сока лимона;
- на грудь ребёнку можно класть отварной картофель в виде лепёшки, листы капусты, смазанные мёдом.
Только с разрешения врача, медикаментозную терапию можно дополнить народными средствами лечения.
Например, отлично помогут:
- Сироп из репчатого лука. Лук очистить, вымыть, измельчить, с помощью марли выжать сок. Добавить к нему столько натурального меда, сколько получилось сока. Лекарство принимать 3 раза в день по 1 ст. л. Оказывает противомикробный, противовоспалительный эффект.
- Медовый согревающий компресс. Мед наносят на спину. Сверху накладывают компрессную бумагу. Тело обвязывают простой тканью, чтобы компресс держался. Процедуру проводят на ночь до тех пор, пока утром на коже спины вместо капелек воды не будет оставаться мед. Компресс способствует выведению мокроты.
- Помыть черную редьку, вырезать в ней углубление и налить в «чашу» немного меда. Через несколько минут в углублении появится сок. Вместе с медом он образует лечебный и очень вкусный сироп. Дети пьют его с огромным удовольствием.
- Не менее эффективны ванночки для ног. Нужно налить воду в таз (наполовину) и размешать в ней 1 ст.л. сухой горчицы. По мере того, как вода остывает, ее следует подливать из чайника с носиком. Достаточно 10-15 минут. Затем ноги насухо вытирают и надевают теплые носки.
Прополисный мед рекомендуется рассасывать. Его дают детям (возраст 5-10 лет) 3 раз в день на кончике чайной ложки, детям старше 10 лет по половине чайной ложки 3 раза в день. Курс лечения от 5 до 30 дней. Нужен натуральный мед и прополис:
- Измельчить 3-5 г замороженного прополиса (в таком виде вещество хорошо крошится) в 100 г меда.
- Смесь подержать на паровой бане до получения однородного состава, не давая ей закипеть.
- Процедить через марлю, хранить в холодильнике.
Эффективные средства
Ингаляции
Хорошо зарекомендовали себя ингаляции с картофельным отваром. Чтобы провести такую процедуру, предварительно отварите картофель в мундирах. Перелейте отвар в удобную миску, над которой сможет сидеть ребенок, наклоните его голову над ней и укройте полотенцем с головой. Дышать над паром надо 10-15 минут. Во время процедуры кто-то из взрослых должен находиться возле ребенка и следить, чтобы не было ожога слизистых и кожи лица из-за слишком горячего пара.
Можно использовать лечение горячим паром, такие процедуры эффективны даже при хроническом кашле. Если у малыша нет аллергии на некоторые растения, в кипящую воду добавляют несколько капель эфиров эвкалипта, сосны, можжевельника, либо заваривают багульник, череду.
Хороший эффект дает увлажнение и орошение слизистых носоглотки с помощью небулайзера. Лекарственный раствор на основе пищевой соды (1 ч.л. соды на литр физраствора) разжижает мокроту и ускоряет ее выведение. Делается ингаляция 3-4 раза в сутки в течение 2-3 дней. После лечебного дыхания нельзя пить и есть полчаса.
Компрессы
Ставить их лучше перед ночным сном. При повышенной температуре от согревающего компресса придется временно отказаться. Рецепт компресса нужно подбирать, учитывая возраст ребенка:
- От рождения до 1-2 лет — применяют камфорное масло. Флакон с маслом подогревают в руках до температуры тела. Аккуратно втирают камфору в кожу ступней, груди и спинки ребенка, минуя область сердца. На ножки надевают носочки, тельце оборачивают мягким шарфом. Сверху надевают теплую кофту. Процедуру проводят на ночь. Утром шарф убирают, а теплую одежду оставляют. Полиэтилен в компрессе не используют.
- От 2 до 5 лет — горчичное укутывание. Смешивают по 1 ст. л. горчичного порошка, натурального меда и растительного масла. Смесь доводят до кипения на паровой бане. Дают остыть до теплого состояния. Выкладывают на сложенную в несколько слоев марлю. Компресс прикладывают к спинке и правой стороне груди малыша. Прикрывают махровым полотенцем. Снимают компресс через 60-90 минут.
- От 5 до 8 лет — в качестве средства от кашля также может использоваться горчичное укутывание, но время действия компресса продлевают до 2 часов.
- От 8 до 11-12 лет — капустный лист с медом. На спину ребенка (до последнего ребра) наносят теплый мед, сверху накладывают отбитые капустные листы, затем компрессную бумагу. Компресс делают на всю ночь, но можно снять и через 2 часа.
- Дети старше 12 лет — компресс с димексидом. Лекарство разводят теплой водой 1 к 1. Пропитывают им кусок марли, которую кладут на спину, на нее накладывают полиэтилен и согревающий слой. Конструкцию оставляют на всю ночь.

Дренажный массаж
- Ребенка укладывают на живот, под грудную клетку подкладывают подушку.
- Массаж начинают с 5-минутного разогрева спины. Ладонями делают разносторонние поглаживания, растирания, легкие похлопывания. Для лучшего скольжения рук применяют детское масло или крем.
- В течение следующих 5 минут ребрами обеих ладоней легко постукивают в направлении от хребта к бокам, от поясницы к лопаткам.
- Завершают массаж успокаивающим поглаживанием.
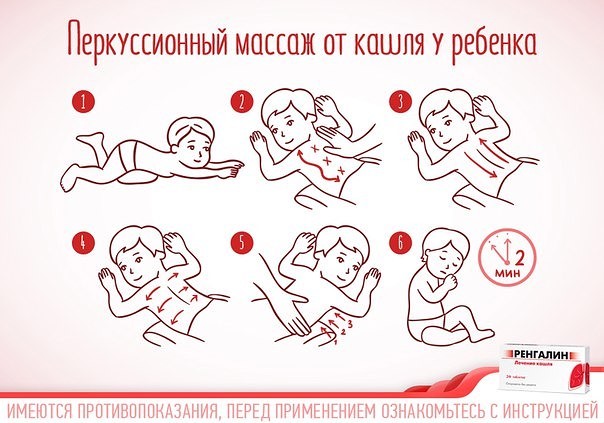
Растирания
Можно проводить только в том случае, если нет температуры. Любые дополнительные подогревания организма могут еще больше подогнать температуру.
Рекомендации:
- растирание ребенка обязательно нужно делать на ночь, чтоб дать возможность грудной клетке и спине хорошо прогреться под одеялом за время сна;
- все лекарственные мази из аптеки не рекомендуется втирать на область сердца и соски груди;
- согревающие растирки ни в коем случае нельзя делать при повышенной температуре, даже, если градус немного больше;
- все подобные процедуры нельзя делать чаще двух раз в день;
- массажные движения грудной клетки ребенка нужно делать плавно, и ни в коем случае не надавливать, с умыслом больше втереть.
- Растирать можно пятки, спину и грудь, но нельзя затрагивать кожу в области сердца и возле сосков.
- Прежде чем растереть грудную клетку, надо изучить состав средства и убедиться, что срок годности не истек.
Аптечные растирки — список:
- Барсучок – средство на основе барсучьего жира с камфорой и экстрактом красного жгучего перца.
- Доктор Мом помогает справиться с простудными заболеваниями. В составе левоментол, камфора, эфирные масла сосновой хвои, мускатного ореха, скипидар и тимол.
- Пульмекс Бэби – мазь с эфирными маслами розмарина, эвкалипта и перуанским бальзамом или смолой из коры бальзамного дерева. Этой мазь подойдет для растирания грудничка.
- Эвкабал – отхаркивающее средство, которое показано при трахеите, бронхите, инфекции дыхательных путей, бронхите. В состав входят эвкалиптовое и сосновое масла.
- Доктор Тайсс Эвкалипт используют при инфекциях верхних и нижних дыхательных путей, бронхите, простудных заболеваниях, которые сопровождает кашель. В состав входит эфирное масло эвкалипта и сосны, камфора.
Аптечные растирания от кашля для детей проходят строгую проверку, они безопасны и достаточно эффективны. Родители могут растереть грудь новорожденного мазью Пульмекс Бэби или Эвкабал. Для растирания детей старшего возраста можно воспользоваться мазями Доктор Мом или Доктор Тайсс.

Народные растирки для детей
- Камфорное масло можно втирать в грудную клетку и на область лопаток. Две столовые ложки камфорного масла в данном случае смешивают с одной столовой ложкой живичного скипидара. Смесь желательно подогреть и втирать перед сном.
- Барсучий жир очень хорошо при кашле разного происхождения для детей. Им тоже нужно растираться на ночь, и при этом хорошо оборачивать ребенка для дополнительного прогревания.
- Козий жир смешивают с настойкой прополиса, разогревают на водяной бане и после немного остужают. Полученная смесь помогает эффективно бороться с разными видами кашля, и довольно часто используется даже в самых раннем возрасте.
- Скипидар, который можно смешать с рициновым маслом в пропорции 1:2;
- Прополис, который надо растворить на водяной бане;
- Растопленное несоленое сливочное масло.

Ножные ванночки
Ножные ванночки с горчицей применяют ежедневно до выздоровления, но только в том случае, если кашель без температуры:
- В емкость с теплой водой (не менее 37°С) добавляют горчичный порошок из расчета 15 г на 1 л жидкости.
- Парят ноги в течение 10-15 минут, в это время добавляют еще стакан горячей воды.
После процедуры малышу надевают носочки и тепло его укрывают.
Источники: sukhoikashel.ru budzdorova7ya.ru mykashel.ru kashelproch.ru


 У ребенка месяц не проходит кашель: что делать?
У ребенка месяц не проходит кашель: что делать? Температура, кашель, насморк у ребёнка - чем нужно лечить?
Температура, кашель, насморк у ребёнка - чем нужно лечить? О чём говорит кашель у ребенка без подъёма температуры
О чём говорит кашель у ребенка без подъёма температуры Кашель с подъёмом температуры у ребенка - как лечить?
Кашель с подъёмом температуры у ребенка - как лечить?
Ванга
Как правило это конечно из-за слабого иммунитета. Так что думайте в этом направлении. Нам помогли витамишки Иммуно. Благо что они интересные по форме, вкусу и цвету, соответственно ребёнок их просто обожает. Ну и конечно же хорошо, что есть натрий составе для поддержания водно-солевого баланса.
Анфиса
Прежде всего конечно однозначно это значит, что вы не долечились в своё время. Желательно укрепить иммунитет малышу и тогда всё будет в порядке. Мы в таких случаях обычно даём бэби эвалар иммунитет в шипучих таблетках. Они легко растворяются в воде, с нейтральным pH, соответственно безопасны для желудка и содержат всё самое необходимое. Покупаем в интернет-магазине фитомаркет.